对每个人来说,患癌都是一件不幸的事,而多次患癌可以说是不幸中的不幸。然而,这样不幸中的不幸却并不少见:
● 中国抗癌协会康复分会会长史安利女士曾先后患左侧乳腺癌、结直肠癌和右侧乳腺癌;
● 咚咚平台上曾有一位击退了3种癌症的咚友:抗癌意志能有多坚韧?这位咚友击退了三种原发肿瘤!
● 去年年底,一位“超级抗癌斗士”凭借身患12种肿瘤登上了国际顶级期刊Science Advance:亿里挑一! 科学家发现「超级抗癌斗士」: 身患12种肿瘤, 她进化出「抗癌超能力」, 或可帮助人类实现抗癌技术大突破!
● 甚至在日本一项早期肺癌的研究中,10年随访期内原先的肿瘤无一复发,但却有26人患上了新的癌症:这些肺癌患者实现10年0复发,生存率100%,其中的奥秘在于……
癌症患者更容易患新的癌症吗?统计数据也给出了肯定的答案。根据美国21世纪初一项统计,当时癌症患者大约占美国人口的3.5%,但在新诊断的癌症病例中,有16%来自癌症患者的二次患癌[1]。
现在随着癌症治疗水平的进步,癌症患者的生存期越来越长,癌症患者二次患癌的问题也会变得更加严重。是什么让癌症患者更易患癌?癌症患者又有什么预防措施呢?
免疫系统是我们人体防御肿瘤的一道屏障,而肿瘤为了突破免疫系统的封锁也会使出浑身解数,表达免疫抑制分子、招募免疫抑制细胞等等。肿瘤为了自己生存对抗免疫系统的行为,也给了其它肿瘤机会,最典型的一个例子就是头颈癌。
研究显示,头颈癌可以通过分泌VEGF、IL-10等免疫抑制因子,募集Treg细胞等途径抑制免疫,大多数头颈癌患者在治疗后都存在多方面的免疫缺陷[2]。而在各癌种中,头颈癌患者也是最容易二次患癌的之一,很可能就跟头颈癌的免疫抑制作用有关。
癌症的危险因素有很多,比如遗传、肥胖、某些病原体感染、吸烟、饮酒等等。这些危险因素的作用十分广泛,并不局限于某一种癌症。当这些危险因素导致了某种癌症时,其它的组织细胞可能也已接近癌变,只是被抢了先。
比如说,吸烟是肺癌的最大的危险因素,绝大多数肺癌患者都吸烟或有吸烟史。除肺癌外,烟草还与口腔癌、咽癌、膀胱癌等许多其它癌症的风险增加有关。肺癌患者中,也能观察到这些其它烟草相关癌症发病率的明显增加[3]。
与之相似,BRCA1/2突变是乳腺癌、卵巢癌等多种癌症的共同危险因素。患有BRCA1突变或BRCA2突变乳腺癌的女性,在之后10年内发生卵巢癌的风险分别高达12.7%和6.8%,其中I期患者25%的死亡是随后发生的卵巢癌造成的[4]。
另外,HPV感染是宫颈癌、肛门癌、外阴癌、阴道癌、阴茎癌、口咽癌等多种癌症的共同危险因素。研究也发现,发生了某种HPV相关癌症的患者,患其它HPV相关癌症的风险会升高0.75~12.69倍[5]。
除了共同的危险因素外,各种抗癌治疗的副作用也是导致癌症患者容易再次患癌的重要原因。
像传统的放化疗,放疗的电离辐射、化疗药中的烷基化类和铂类,都是直接损伤DNA来杀死癌细胞的。这些抗癌治疗都难免会让正常的细胞发生基因突变,进而增加患癌风险[6]。而乳腺癌的内分泌治疗,也会增加子宫内膜癌的发病率[7]。
相对来说,靶向治疗、免疫治疗等新兴抗癌疗法作用更加精准,对正常细胞损伤较小,理论上造成二次癌症的风险也较低,但有一个例外,那就是PARP抑制剂。
PARP抑制剂采用的是合成致死机制,通过抑制DNA损伤修复途径,让本就存在BRCA1/2等DNA损伤修复基因缺陷的癌细胞突变致死,但这一机制也使它会广泛增加正常细胞的突变发生率。在接受PARP抑制剂治疗的癌症患者中,可以观察到髓系白血病和骨髓异常增生综合征的发病率明显升高[8]。
此外,很多癌症患者在治疗中,都会出现白细胞减少的情况,需要使用“升白针”升白。但作为一类刺激白细胞增殖的药物,“升白针”的应用也会微弱增加癌症患者发生髓系白血病和骨髓异常增生综合征的几率[9]。
需要说明的是,无论是放化疗、内分泌治疗、PARP抑制剂还是“升白针”,总体上看都是利大于弊的,没必要因为害怕二次患癌就拒绝这些治疗。
烷化剂类化疗药破坏DNA,在杀死癌细胞的同时也容易造成正常细胞基因突变
说起癌症的预防,除了健康饮食多运动以外,最关键的就是定期体检,最好筛查。这也同样适用于癌症患者预防二次患癌,而由于癌症患者本就需要定期复查,往往能比普通人做的更好。而且,癌症患者二次患癌也有一些特定的规律,可以帮助我们更有针对性的预防。
在时间上,血液肿瘤往往来的更早,发病高峰在首次患癌后的5~10年,之后缓慢下降。在白血病之前,癌症患者往往还会先出现骨髓异常增生综合征[1]。而二次癌症中的实体瘤则要迟来很久,大多发生在首次患癌的10年以后[1]。
在癌种上,由于不同癌症的肿瘤性质、常用治疗等不同,之后容易发生的二次癌症也会有所不同,癌症患者可以进行一些针对性的预防。在极端情况下,比如BRCA1/2乳腺癌后卵巢癌风险极高,甚至可以进行预防性的卵巢切除。
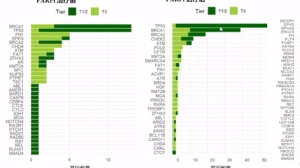
加州大学曾经统计过美国癌症患者二次癌症类型,非霍奇金淋巴瘤和膀胱癌是最易发生二次癌症的癌种,而二次癌症中最常见的是肺癌,具体情况如下图所示:
需要说明的是,近些年来癌症的治疗方式发生了翻天覆地的改变,尤其是免疫治疗的应用可能会对二次癌症的发生率有很大影响,以上数据仅供参考。至于免疫治疗具体会怎样影响二次患癌,恐怕仍需要十几年乃至几十年的研究。
参考文献:
[1]. Travis L B. The epidemiology of second primary cancers[J]. Cancer Epidemiology, Biomarkers & Prevention, 2006, 15(11): 2020-2026.
[2]. Rapidis A D, Wolf G T. Immunotherapy of head and neck cancer: current and future considerations[J]. Journal of oncology, 2009, 2009.
[3]. Levi F, Randimbison L, Te V C, et al. Second primary cancers in patients with lung carcinoma[J]. Cancer: Interdisciplinary International Journal of the American Cancer Society, 1999, 86(1): 186-190.
[4]. Metcalfe K A, Lynch H T, Ghadirian P, et al. The risk of ovarian cancer after breast cancer in BRCA1 and BRCA2 carriers[J]. Gynecologic oncology, 2005, 96(1): 222-226.
[5]. Gilbert D C, Wakeham K, Langley R E, et al. Increased risk of second cancers at sites associated with HPV after a prior HPV-associated malignancy, a systematic review and meta-analysis[J]. British journal of cancer, 2019, 120(2): 256-268.
[6]. Ng A K, Travis L B. Second primary cancers: an overview[J]. Hematology/oncology clinics of North America, 2008, 22(2): 271-289.
[7]. Bergman L, Beelen M L R, Gallee M P W, et al. Risk and prognosis of endometrial cancer after tamoxifen for breast cancer[J]. The Lancet, 2000, 356(9233): 881-887.
[8]. Csizmar C M, Saliba A N, Swisher E M, et al. PARP inhibitors and myeloid neoplasms: A double-edged sword[J]. Cancers, 2021, 13(24): 6385.
[9]. Danese M D, Schenfeld J, Shaw J, et al. Association Between Granulocyte Colony-Stimulating Factor (G-CSF) Use and Myelodysplastic Syndrome (MDS) or Acute Myeloid Leukemia (AML) Among Elderly Patients with Breast, Lung, or Prostate Cancer[J]. Advances in Therapy, 2022, 39(6): 2778-2795.
[10]. Donin N, Filson C, Drakaki A, et al. Risk of second primary malignancies among cancer survivors in the United States, 1992 through 2008[J]. Cancer, 2016, 122(19): 3075-3086.







.jpg-pd13)













 X
X